Olgu
Yabancı uyruklu 34 yaşında kadın hasta, acil servise dispne ile başvuruyor. Türkçe bilmeyen hastanın anamnezinden öğrenilebildiği kadarıyla primer AC hastalığı kaynaklı pulmoner hipertansiyon (PHT) öyküsü olduğu, evde 2 l/dk O2 desteği ile yaşadığı belirtiliyor. Yakın zamanda ise yurt dışına AC transplantasyonu amacıyla çıkacağı ifade ediliyor. O zamana kadar yanında getirmediği oral bir preparata kullandığı belirtiliyor. Hasta ilk bakıda 10 lt/dk O2 ile hipoksik ve takipneik olarak görülüyor. Fizik muayenede alt extremite ödemi ve asit varlığı tespit ediliyor. Sizce ileri evre PHT olan bir hastanın tedavi yönetimi nasıl olmalıdır?
Tanım
PHT, dinlenme halinde sağ kalp kateterizasyonu ile ölçülen ortalama pulmoner arter basıncının >25 mmHg olması olarak tanımlanır. EKO’da ölçülen sağ ventrikül (RV) sistolik basıncı (>35 mmHg), PHT için oldukça yönlendirici fakat tanısal değildir (1).
Sınıflama
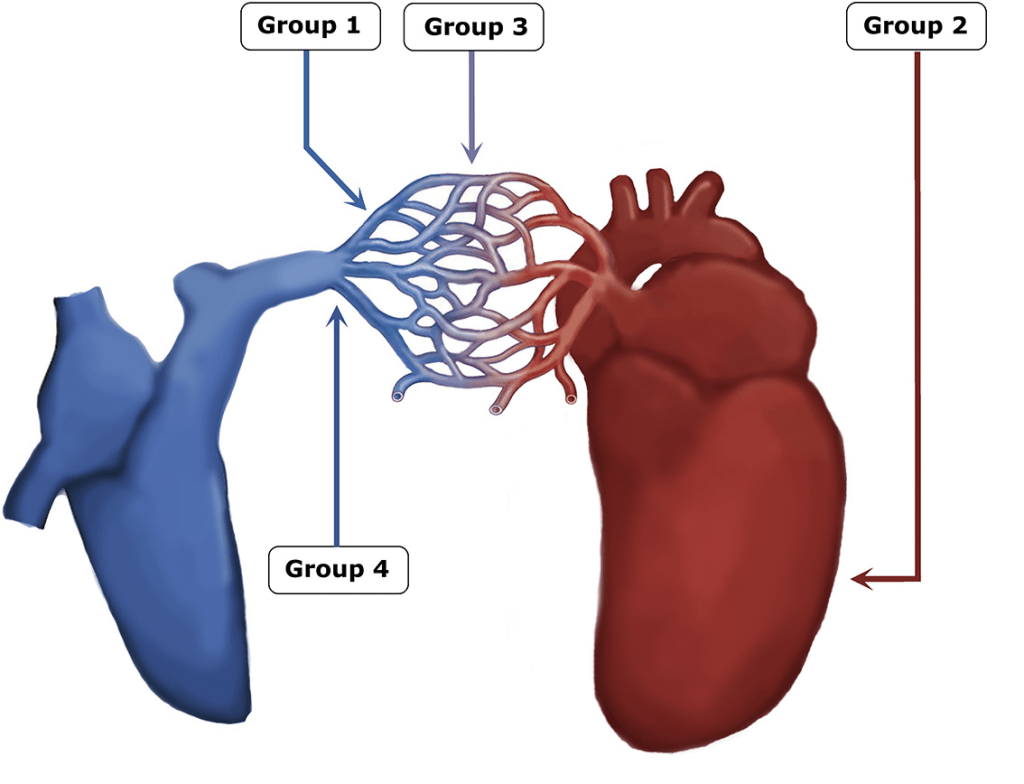
PHT, primer (grup 1) ve sekonder (grup 2-5) sebepler olarak ayırılabilir (2,3)
| Gruplar | Tanı | Örnek |
|---|---|---|
| Grup 1 (Primer) | Pulmoner arterial hipertansiyon | İdiyopatik veye kalıtsal olabilir. Bağ doku hastalığı (skleroderma), HIV, orak hücre hastalığına sekonder. |
| Grup 2 | Sol kalp ilişkili pulmoner venöz hipertansiyon | PHT’un en sık sebebi. Kardiyomyopati, diastolik disfonksiyon, MS, MY, AS, AY. |
| Grup 3 | Kronik hipoksemik AC hastalığı | KOAH, İAH, OSA |
| Grup 4 | Kronik tromboembolik hastalık | |
| Grup 5 | Çeşitli | Sistemik bozukluklar (sarkoidoz, nörofibromatozis), hematolojik bozukluklar (miyeloproliferatif) |
Patofizyoloji
Net mekanizma bilinmemekle birlikte, endojen vazodilatörler (prostasiklin vb) ve vazokonstriktörler (endotelin-1) arasında dengenin bozulması ile ilişkili olduğu düşünülmektedir.
Pulmoner vasküler direnç arttığında, preload ve atım hacmini korumak için RV zamanla genişler. RV genişlemesi ise, interventriküler septumu iterek sol ventrikül dolumu ve atım hacminin azalmasına neden olur. Ayrıca, RV genişlemesi triküspit yetmezliğine neden olur. Normalde, düşük RV duvar gerilimi nedeniyle, RV hem sistolde hem de diastolde beslenir. PHT varlığında ise RV beslenmesi sadece diastolde gerçekleşir. Bu durum da RV iskemisine ve RV yetmezliğine neden olur (4).
Başvuru
Semptomlar nonspesifik olmakla birlikte, hem istirahat hem de egzersiz sırasında dispne en sık semptomdur. Diğerleri arasında göğüs ağrısı, yorgunluk, presenkop/senkop yer alır.
Fizik Muayene
Hastalığın ileri evrelerinde bulgular belirginleşir;
- JVD,
- Hepatomegali,
- Asit,
- Alt extremite ödemi ve
- Oskültasyonda artmış P2.
Olgunun devamı
Hastanın yapılan EKO’sunda sağ boşluklar geniş, ciddi TY, Sistolik PAB 120 mmHg olarak ölçülüyor. Toraks BT’de ise pulmoner trunkus çapı 35 mm ölçülürken, emboli bulgusuna rastlanmıyor. Kistik AC hastalığı ve bronşektazi ön planda raporlanıyor. Sizce bu hastada hangi testler daha değerlidir?
Tetkik
EKG
- En sık sağ aks deviasyonu.
- En sık aritmi AF, flutter, AVNRT.
AC grafi
- Genişlemiş RA, RV ve hiler pulmoner arterler.
EKO
- Apikal 4 odacık pencerede RV dilatasyonu, RV:LV oranı >1.
- Parasternal kısa aksta D bulgusu.
- Subkostal pencerede, RV serbest duvar kalınlığının artması (>5mm) kronik PHT lehine.
- Diğer bulgular ise sağ atriyal genişleme, triküspit kaçağı, TAPSE < 15mm.
Lab
- Artmış troponin ve BNP.
CT
- Pulmoner arter çapı >30mm (Pulmoner arter, aortadan geniş olmamalı). Geniş RV.
Olgunun devamı
Hastanın takipnesi izlemde gerilememesi üzerine NİMV tedavisi başlanıyor. Bu süreçte hastada hipotansiyon gelişiyor ve sonrasında hipoksisi derinleşiyor. Dopamin tedavisi başlanıyor. Propofol ile sedasyon sonrası entübe edildikten kısa bir süre sonra hastada arrest gelişiyor. Sizce bu hastada hemodinamik instabilite nedeni nedir? Nasıl ve ne zaman entübe edilmelidir?
Yönetim
Hipoksi ve hiperkapniden kaçın
- Pulmoner vasküler rezistansı kötüleştirir.
- Hedef SpO2 > %90
Entübasyondan kaçın
- Entübasyon sonrasında hipotansiyon (kardiyovasküler kollaps) + artmış intratorasik basınç -> Sistemik arterial basıncın pulmoner arter basıncına yenik düşmesi -> kardiyak outputta bozulmaya neden olabilir.
- NİMV, iyi bir alternatif. Fakat hipotansiyon varlığında uygulanırsa -> kardiyovasküler kollaps + artmış intratorasik basınç -> Sistemik arterial basıncın pulmoner arter basıncına yenik düşmesi ->kardiyak outputta bozulmaya neden olabilir.
Entübasyon gerekliyse
- Kardiyovasküler etkisi az olan etomidate veya ketamini seç.
- Midazolam, propofolden uzak dur (Hipotansiyon yan etkisi)
- Entübasyon öncesi ve sonrası hipotansiyondan kaçın (Norepinefrin -> MAP > 65mmHg)
- AC koruyucu ayarlar ( TV 6 ml/kg, düşük PEEP, plato basıncı <30 cmH2O)
- Hipoksi ve hiperkapniden kaçın.
İntravasküler sıvıyı dengele
- Hipovolemik ise ardışık fakat dikkatli 250 cc sıvı bolusları ver.
- Hipervolemik ise diüretik düşün.
- Hipervolemi -> RV dilatasyonu ->Azalmış LV volumü -> azalmış output -> sistemik perfüzyonda bozulma.
- Sıvı yönetimi başarısız ise,
- RV destek cihazı
- İnhale Nitrik Oksid
- VA ECMO
RV fonksiyonlarını iyileştir
- Dobutamin, ilk seçenek.
- Beta-2 sistemik vazodilatör.
- Pulmoner ve sistemik vasküler direnci düşürür.
- Doz aralığı 2-10 mcg/kg/dk olmalı.
- Hipotansiyon varlığında ilk önce norepinefrin başla.
- Milrinon, ikinci tercih.
- PDE-3 inhibitör.
RCA perfüzyonunu destekle
- Norepinefrin, ilk tercih.
- Alfa 1/ alfa 2 etkili.
- Dopamin, pulmoner arter basıncını arttırabilir.
- Sistemik aorta basıncı, pulmoner arter basıncından yüksek olmalı ki, sağ ventrikül dolaşımı bozulmasın (RV sistolik basıncı 80 mmHg olan bir kişide, TA: 90/50 ise, RV beslenmesi muhtemelen sadece diastolde olur).
Hız kontrolü sağla
- En sık AF/flutter. Dekompanze ise kardiyoversiyon.
RV afterload azalt
- Pulmoner vazodilatörler (acil serviste nadiren tercih edilirler),
- Prostanoidler, sürekli infüzyon olarak kullanılır.
- Endotelin reseptör antogonistleri, PO kullanılır.
- PDE-5 (fosfodiesteraz) inhibitörleri, PO kullanılır.
- Hastanın aldığı oral PHT tedaviyi KESME,
- Hastanın santral venöz kateter yoluyla aldığı Prostanoid infüzyon pompasını KESME,
- Pompada sorun varsa mutlaka hastanın hekimi ile GÖRÜŞ,
- Tedaviye bağlı yan etki düşünüyorsan ilacı kesmeden önce hastanın hekimi ile GÖRÜŞ.
Takip
Akut RV yetmezliği ve desatüre hastalarda yatarak tedavi düşün.
Yukarıda negatif yönde kurgulanmış senaryodaki hasta gerçek hayatta arrest olmamakla birlikte eve götürülecek önemli bazı noktalar şunlardır:
- Predispozan varlığı ve uygun klinik şartlarda PHT düşün.
- POCUS tanı ve tedavide mutlaka kullan.
- Sıvı durumunu düzenle.
- Dobutamini düşün.
- Hipotansif ise önce norepinefrin başla. Sistemik basıncı, RV basıncından yüksek tut.
- Entübasyon şartsa hemodinamiye dikkat et, uygun sedatif seç.
- IV prostasiklin veya diğer PHT tedavileri kesme.
Bir sonraki yazımızda Acil Serviste PHT tanı ve yönetiminde POCUS değerlendirmesinden bahsedeceğiz!
Kaynaklar
- Ray K. Pulmonary Hypertension in the ED. NUEM Blog. https://www.nuemblog.com/blog/pulmonary-hypertension-ed?rq=pulmonary. Accessed December 9, 2019.
- Brenna T. Getting it ‘right’: pulmonary hypertension in the ED. EMOTTAWA. https://emottawablog.com/2017/08/getting-right-pulmonary-hypertension-ed/. Accessed December 9, 2019.
- Greenwood J, Spangler R. Management of Crashing Patients with Pulmonary Hypertension. Emerg Med Clin North Am. 2015;33(3):623-643. doi:10.1016/j.emc.2015.04.012
- Wilcox S, Kabrhel C, Channick R. Pulmonary Hypertension and Right Ventricular Failure in Emergency Medicine. Ann Emerg Med. 2015;66(6):619-628. doi:10.1016/j.annemergmed.2015.07.525



Henüz yorum yapılmamış, sesinizi aşağıya ekleyin!